Les échecs de la chirurgie de l’infertilité essentiellement au dépend de la chirurgie tubaire ont motivé le développement de l’assistance médicale à la procréation (AMP). 37 ans après la première naissance issue d’une technique de fécondation in vitro (FIV), il est essentiel de ne pas oublier le rôle de la chirurgie en infertilité. Celle-ci garde deux finalités : soit elle permet de corriger la cause de l’infertilité et les couples pourront avoir une procréation naturelle, soit elle permet d’optimiser les résultats des techniques d’assistance médicale à la procréation et fait donc partie intégrante des discussions de prise en charge en infertilité.
Place de l’hystéroscopie opératoire
L’hystéroscopie diagnostique sans anesthésie avec vaginoscopie est devenue un examen incontournable du bilan d’infertilité. Doit-elle être réalisée systématiquement avant tout traitement d’infertilité ou d’assistance médicale à la procréation ? Il n’existe pas de réponse scientifique à cette question mais par contre il est admis qu’une cavité utérine ad integrum optimise les résultats des traitements d’infertilité. La chirurgie hystéroscopique a donc pour finalité d’augmenter les chances de succès sans pour autant qu’il y ait toujours de preuves que le traitement améliore la fertilité.
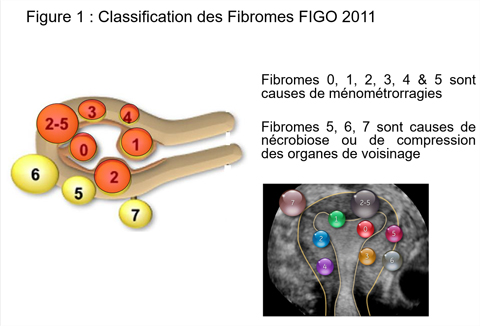
L’hystéroscopie opératoire va donc s’intéresser au traitement des fibromes type 0, 1 ou 2 de la nouvelle classification FIGO 2011, au traitement des polypes, des malformations, des synéchies.
Dans toutes les indications, on est confronté à une nouvelle définition de la femme jeune. Celle-ci ne correspond plus à un âge calendaire mais les progrès des procréations par dons de gamètes ou d’embryons justifient chez des femmes même en pré-ménopause de réaliser des chirurgies endo-utérines conservant apte la cavité utérine à la nidation d’embryon(s).
La chirurgie des fibromes
Les fibromes 0 à 5 sont causes de ménométrorragies et peuvent perturber l’implantation. L’échographie et l’hystérosonographie permettent au mieux de pratiquer une cartographie déterminant les indications des hystéroscopies opératoires (Figure 1). La résection hystéroscopique des fibromes est au mieux réalisée en chirurgie bipolaire, utilisant du sérum physiologique comme milieu de distension, supprimant de ce fait le risque de Turr syndrome et limitant le nombre de synéchies. L’impact négatif de ces fibromes est connu aussi bien en fertilité spontanée qu’en AMP [1].
Le traitement de ces fibromes peut se faire par des techniques opératoires sans dilatation utilisant des électrodes 5 French ou des mini-résectoscopes de 5 mm, en chirurgie plus conventionnelle en charrière 24 ou 27 avec anse de résection.
Le lien entre fibrome et infertilité est débattu depuis des décennies sans réponse parfaitement claire. La prévalence de l’infertilité chez des patientes porteuses de myomes est estimée entre 30 et 40 %. Cependant avant une prise en charge médicale, 5 % des cas d’infertilité sont associés à la présence de fibromes. Ils semblent responsables comme unique facteur d’infertilité dans 3 % des cas.
En procréation naturelle, on a clairement établi le lien entre la présence d’un fibrome type 0, 1 ou 2 et l’échec de grossesse pouvant justifier la réalisation de résection hystéroscopique. Par contre, pour les myomes intra-muraux type 3 à 5, le traitement chirurgical en conception spontanée n’a jamais montré de bénéfice sur la fertilité.
En assistance médicale à la procréation, le risque relatif de grossesse et d’implantation en cas de myome sous muqueux est estimé à 0,3. Dans les méta-analyses respectives de Pritts, Somigliana, Klasty, et de nouveau Pritts en 2009 [2-4] , toutes les études vont dans le même sens mais par contre aucune étude n’a montré que la résection modifiait les résultats même si c’est plus vraisemblablement le manque de puissance des études réalisées qui ne permet pas de répondre à la question. Par contre pour les fibromes intra-muraux, il existe une discrète altération de la fertilité par diminution du taux d’implantations et de grossesses, mais par contre on n’a jamais montré qu’une myomectomie changeait les résultats.
Traitement des polypes
L’impact des polypes sur la fertilité dépend de leur taille. Ainsi à moins de 2 cm, les chances de grossesses sont identiques mais augmentent le risque de fausse couche. A moins de 1,5 cm il n’a jamais été retrouvé d’effets négatifs en assistance médicale à la procréation.
Les polypes de la jonction tubo-utérine peuvent en perturbant la fonction de la jonction ostiale gêner la migration.
Aucune étude randomisée n’a évalué le bénéfice de la polypectomie en hystéroscopie. Cependant l’étude prospective randomisée avant insémination de Perez-Medina [5] a permis de montrer de manière significative que la polypectomie améliorait les taux de grossesses. Par contre le curetage à l’aveugle doit être considéré comme inefficace car il laisse une fois sur deux une partie voire l’intégralité du polype sans réséquer la base du polype.
La prise en charge des hypertrophies de l’endomètre est par contre plus complexe. En effet celle-ci est souvent associée au syndrome des ovaires micro-polykystiques en raison de l’hyper-œstrogènie relative. Le traitement de ces hypertrophies, soit par curetage, soit au mieux car plus complète, par résection superficielle de l’endomètre en laissant la base glandulaire en hystéroscopie, améliore notablement les ménorragies. Les résultats en termes d’infertilité s’intriquent avec les résultats de la prise en charge du syndrome des ovaires micro-polykystiques rendant donc l’interprétation difficile des résultats de la chirurgie endo-utérine.
La chirurgie des malformations utérines
Celle-ci concerne deux types de malformations, les utérus de type 5 de la classification AFS à savoir utérus cloisonné total ou partiel, utérus de type 7 autrement appelé utérus DES associé à une hypertrophie du mur latéral de l’endomètre (Figure 2).

La chirurgie type plastie d’agrandissement d’un utérus type DES ou T-Sharped utérus [6] à défaut d’avoir montré une augmentation de la fertilité montre une amélioration des résultats obstétricaux avec 36 % de naissances vivantes. L’échographie préopératoire est essentielle avant toute indication chirurgicale.
La chirurgie des cloisons utérines, qu’elle soit réalisée de principe en cas d’infertilité ou en raison de fausses couches spontanées à répétition précoces ou en cas d’antécédents de fausses couches tardives ou d’accouchement prématuré avant 30 SA, permet de limiter le nombre de fausses couches au taux habituellement rencontré pour l’âge des patientes, voire pour certains auteurs d’améliorer la fertilité [7, 8]. Cette chirurgie hystéroscopique a pour but d’aligner les ostias tubaires par section de la cloison utérine. Il est important de vérifier que la cloison résiduelle postopératoire n’excède pas 10 mm. Dans le cas contraire il sera nécessaire de pratiquer un deuxième temps opératoire
La chirurgie des synéchies
Quelle que soit la cause des synéchies, en premier lieu représentée par la réalisation de curetage du postabortum ou du postpartum, la restitution ad integrum de la cavité est l’élément primordial avant tout traitement d’infertilité. Le diagnostic est réalisé au décours d’une hystéroscopie ou d’une hystérosalpingographie voire au cours d’une échographie. Le traitement des synéchies légères à sévères (synéchie type 4 ou syndrome d’Asherman avec occlusion complète de la cavité) relève d’une chirurgie hystéroscopique sous contrôle échographique afin de ne pas générer de fausses routes. Il est essentiel de savoir répéter le geste pour optimiser la création d’une néo-cavité car plus de deux temps opératoires sont nécessaires dans un quart des cas de synéchies sévères [9]. Le taux de grossesses observé après synéchie type 4 est entre 25 et 35 % dans la littérature.
Dans toutes les indications de chirurgie pour infertilité chez les femmes en âge de procréer gardant le désir de grossesse, il est important de réaliser 6 à 8 semaines après le traitement hystéroscopique initial une hystéroscopie de contrôle dans le but de confirmer la restitution de la cavité et de traiter, s’il en existe, des synéchies résiduelles.
Dans l’adénomyose, qu’elle soit isolée ou associée, il n’existe pas de preuves justifiant la définition d’une chirurgie indispensable chez les femmes porteuses de cette pathologie. Elle ne devra donc être réservée qu’à des cas particuliers pour traiter soit une forme kystique péri-cavitaire soit pour proposer des métrectomies en cas d’hypertrophies majeures de la face antérieure ou postérieure du corps utérin. En cas de forme kystique, l’abord combiné échographie peropératoire et hystéroscopie permet de pénétrer dans le kyste, de le vaporiser et de créer une synéchie curatrice de ce kyste.
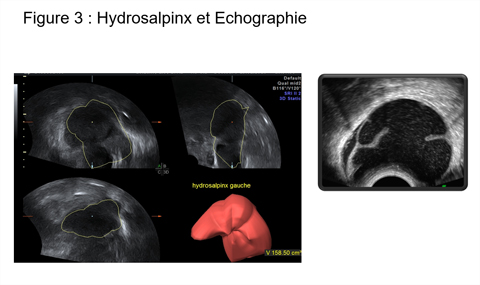
En cas de pelvis gelé lié à un abdomen multi-opéré, à des chirurgies colorectales, à des endométrioses extensives, à des antécédents de pelvi-péritonite, la cœlioscopie peut s’avérer à haut risque et ne prend probablement plus sa place dans la prise en charge des hydrosalpinx avant AMP (Figure 3). Dans cette situation, on peut proposer l’occlusion de l’hydrosalpinx par la pose de micro-implants type Essure® dans le but d’occlure complètement l’hydrosalpinx. Une étude multicentrique française réalisée à partir de 45 centres d’AMP en France, a permis d’observer chez 43 femmes traitées un taux d’implantation de 29,3 % par embryon, un taux de grossesses cliniques par patiente de 65,5 % et d’enfants vivants par transfert dans 25,9 %([10]. Cette prise en charge par micro-implant apparaît comme une alternative essentielle qui doit se développer pour traiter aisément voire sans anesthésie, des patientes avec hydrosalpinx et abdomen inabordable.
REFERENCES :
- CNGOF: Recommandations pour la pratique clinique : Myoma management. 2011.
- Pritts EA, Parker WH, Olive DL: Fibroids and infertility: an updated systematic review of the evidence. Fertil Steril 2009, 91:1215-1223.
- Somigliana E, Daguati R, Vercellini P, Barbara G, Benaglia L, Crosignani PG: The use and effectiveness of in vitro fertilization in women with endometriosis: the surgeon's perspective. Fertil Steril 2009, 91:1775-1779.
- Klatsky PC, Lane DE, Ryan IP, Fujimoto VY: The effect of fibroids without cavity involvement on ART outcomes independent of ovarian age. Hum Reprod 2007, 22:521-526.
- Perez-Medina T, Bajo-Arenas J, Salazar F, Redondo T, Sanfrutos L, Alvarez P, Engels V: Endometrial polyps and their implication in the pregnancy rates of patients undergoing intrauterine insemination: a prospective, randomized study. Hum Reprod 2005, 20:1632-1635.
- Fernandez H, Garbin O, Castaigne V, Gervaise A, Levaillant JM: Surgical approach to and reproductive outcome after surgical correction of a T-shaped uterus. Hum Reprod 2011, 26:1730-1734.
- Bendifallah S, Faivre E, Legendre G, Deffieux X, Fernandez H: Metroplasty for AFS Class V and VI septate uterus in patients with infertility or miscarriage: reproductive outcomes study. J Minim Invasive Gynecol 2013, 20:178-184.Mollo A, De Franciscis P, Colacurci N, Cobellis L, Perino A, Venezia R, Alviggi C, De Placido G: Hysteroscopic resection of the septum improves the pregnancy rate of women with unexplained infertility: a prospective controlled trial. Fertil Steril 2009, 91:2628-2631.
- Fernandez H, Peyrelevade S, Legendre G, Faivre E, Deffieux X, Nazac A: Total adhesions treated by hysteroscopy: must we stop at two procedures? Fertil Steril 2012, 98:980-985.
- Legendre G, Moulin J, Vialard J, Ziegler DD, Fanchin R, Pouly JL, Watrelot A, Belaisch Allart J, Massin N, Fernandez H: Proximal occlusion of hydrosalpinges by Essure((R)) before assisted reproduction techniques: a French survey. Eur J Obstet Gynecol Reprod Biol 2014, 181:300-304.



